issuu
México, precursor en Cirugía Fetal
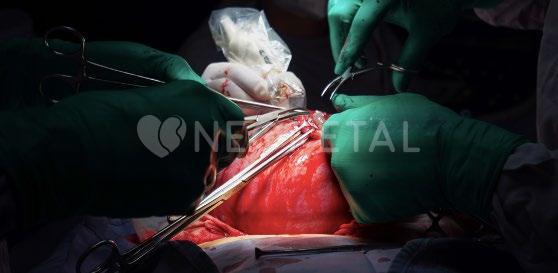
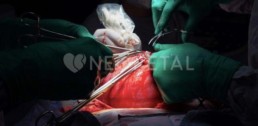
ENTREVISTA MÉXICO, PRECURSOR EN CIRUGÍA FETAL en la corrección de espina bífida in utero.
Traer a la conversación el padecimiento llamado espina bífida, o su variante más común, el mielomeningocele (MMC), es hablar de una patología que se encuentra dentro de las 10 primeras causas de mortalidad neonatal en el mundo. Estudios a largo plazo nos indican que, para los 30 años, la mayoría de los pacientes con los casos más graves han fallecido1 . Para tener una idea, aproximadamente uno de cada 1,000 fetos presenta dicho defecto embrionario2 . Así pues, aunque en términos brutos la espina bífida no representa una amenaza mortal para la mayoría de quienes la padecen, sí se considera como una enfermedad altamente incapacitante.
Es necesario mencionar que la cirugía intrauterina para la corrección de espina bífida no solo es benéfica en términos médicos y de calidad de vida de los pacientes, sino que también causa un gran impacto social al reducir el gasto del sector público en la atención de dicho padecimiento. México y sus especialistas en salud materno fetal han sido un parteaguas en el tratamiento de la espina bífida, especialmente en la intervención quirúrgica intrauterina, siendo uno de los primeros países en realizar esta importante cirugía. En esta ocasión tenemos la oportunidad de compartir la experiencia del doctor Enciso Meraz, quien funge como uno de los primeros especialistas en llevar a cabo la corrección de mielomeningocele in utero en el país.
Dr. Juan Manuel Enciso Meraz
Ginecólogo y obstetra, cuenta con especialización en Medicina Materno Fetal y en Cirugía Fetal. Es poseedor del Certificado Fetal Medicine Foundation y del Certificado del Consejo Mexicano de Ginecología y Obstetricia; es miembro de la International Society of Ultrasound in Obstetrics and Gynecology. Ex Jefe de la Unidad de Medicina Fetal CMNO Hospital Ginecología y Obstetricia. Director Neofetal, centro de cirugia fetal.
Estimado Dr. Enciso, para comprender un poco sobre el tema en cuestión, podría explicarnos
¿QUÉ ES LA ESPINA BÍFIDA?
La espina bífida o mielomeningocele es un trastorno que se presenta con una incidencia de 4.17 por 10,000 nacimientos, por lo que se calcula que, en el año de 2019, en México se presentaron alrededor de 872 casos. Se caracteriza por ser una alteración congénita, en la cual el tejido neural protruye a través de un defecto de la piel, músculo y columna del bebé, permitiendo que tejido de la médula espinal sufra un deterioro progresivo, ocasionando hidrocefalia, incapacidad para caminar, falta de control de esfínteres y angulación severa de los pies. En México constituye la segunda causa de discapacidad e incluso existe un día internacional, el cual se celebra el día 21 de noviembre, con el objetivo de hacer consciencia de la enfermedad y con ello establecer diagnósticos prenatales más tempranos.
¿TAL AFECCIÓN ES HEREDITARIA?
Esta afección es congénita, lo que significa que se nace con la enfermedad, sin embargo, no es hereditaria, ya que no existe un aumento en la recurrencia. Su origen se considera multicausal, esto supone que su etiología se debe a la coexistencia de factores genéticos, nutricionales, enfermedades maternas (diabetes), fiebre, deficiencia de consumo de ácido fólico y exposición a sustancias, como los anticonvulsionantes. Ser hispano confiere mayor riesgo de presentar esta patología, ya que es más común presentar una mutación en un gen (metilentetrahidrofolato reductasa). Por lo tanto, como población tenemos mayor incidencia por la mutación mencionada y por ser el sexto lugar mundial en diabetes y el segundo en obesidad.
¿CUÁLES SON LOS MÉTODOS DE DIAGNÓSTICO DE LA ENFERMEDAD?
El método de diagnóstico por excelencia es el ultrasonido de segundo nivel o estructural, el cual se debe realizar en dos períodos fundamentales: de la semana 11 a la 14 y de la 18 a la 24 de gestación. En ambos períodos existen ciertos signos que nos demuestran la alteración en el sistema nervioso central y en la columna fetal. En el primer trimestre existen imágenes dentro del cerebro fetal, que al no presentarse o estar por fuera de los límites, permiten tener un diagnóstico, aún con medidas fetales tan pequeñas como de 45 a 84 mm. Mientras que, en el segundo trimestre, podemos ver alteraciones en la forma de la cabeza, alteraciones en el cerebelo y fosa posterior (Arnold Chiari II) y en la columna, donde se observa la falta de continuidad de las vértebras y una zona quística que protruye por la espalda. El ultrasonido tiene una detección de prácticamente el 100 %, por lo cual es importante establecer un diagnóstico preciso y en un tiempo adecuado, ya que la cirugía fetal en esta patología se puede ofrecer hasta la semana 27 de gestación, por ello tener un diagnóstico después de estas semanas implica que no se pueda efectuar el procedimiento y con ello se pierda la oportunidad para reparar el defecto.
¿EN QUÉ CONSISTE EL PROCEDIMIENTO DE CORRECCIÓN DE ESPINA BÍFIDA IN UTERO?
La cirugía se puede efectuar en dos formas, a través de fetoscopía, lo que implica sacar el útero y colocar unos instrumentos muy delgados dirigidos hacia el feto para colocar un parche y sellar el defecto. El otro procedimiento es por medio de la minihisterotomía o microneurocirugía, donde bajo control ultrasonográfico se exterioriza el útero, se localiza la placenta, se efectúa una incisión de alrededor de 1.5 a 3 cm en el útero y por esta incisión se repara el defecto, como se realizaría si el bebé ya hubiera nacido. Después, se cierra el útero, el amnios y las estructuras maternas, se dan medicamentos para prolongar el embarazo hasta el término de la gestación, lo cual ocurre en la semana 37. A pesar de administrar medicamentos y guardar reposo relativo, el nacimiento antes del término ocurre en alrededor del 50 %, naciendo la gran mayoría de estos bebés dentro de la semana 35 y la 36, lo cual ya permitió a través del cuidado y la aplicación de inductores de madurez pulmonar un nacimiento seguro y controlado, con una estancia, en su mayoría, corta, en la unidad de cuidad intensivos neonatales. Esta edad gestacional no es muy diferente a la alcanzada si no se efectúa la cirugía fetal, ya que la mayoría de los bebés que nacen de forma espontánea con el defecto, sin cirugía fetal, nacen en la semana 37.
¿REALIZAR LA CIRUGÍA INTRAUTERINA PONE EN RIESGO LA VIDA DE LA MADRE?
Este es un procedimiento dirigido al feto, por lo que la madre no tiene ningún beneficio directo. Sin embargo, al estar bien el bebé, la madre y la familia psicológicamente se sentirán en bienestar. Afortunadamente los riesgos maternos son minimizados, ya que se encuentra al cuidado de un equipo multidisciplinario conformado por expertos en su campo (neurocirugía pediátrica, anestesiólogos, medicina crítica, medicina materno fetal, cirugía fetal, psicología, enfermería, etc.). Los riesgos potenciales son principalmente hemorragia (se necesita transfusión en el 5%), edema agudo pulmonar (2%), infección y la posibilidad de que el útero tuviera una ruptura, sin embargo, este ultimo riesgo se ve minimizado con las recientes técnicas quirúrgicas, donde incluso el riesgo de ruptura o dehiscencia uterina es similar a lo reportado a las cesáreas clásicas, por lo que los siguientes embarazos deberán finalizarse por cesárea para evitar este riesgo.
¿CUÁLES SON LOS PROS Y CONTRAS DE REALIZAR LA INTERVENCIÓN QUIRÚRGICA ANTES DEL NACIMIENTO DEL BEBÉ?
Es un gran beneficio para el bebé, ya que preserva la función motora al impedir que las fibras se sigan dañando al estar expuestas, también existe menor posibilidad de infección, pues se ha demostrado que en el 100% de los casos el saco se rompe al nacimiento, se reduce a la mitad la posibilidad de colocación de la válvula ventrículo peritoneal para evitar la hidrocefalia y se alcanza menor probabilidad de herniación de cerebro posterior. Asimismo, se encuentra la posibilidad de caminar de manera independiente, sin aparatos ortopédicos a los 30 meses, además de que mejora el desarrollo psicomotor y cognitivo y con ello su vida productiva y social, mejorando su calidad de vida en general.
Teniendo en cuenta que esta cirugía representa uno de los mayores avances médicos en lo que va del presente siglo XXl, específicamente dentro de la Ginecología, la Obstetricia y la calidad de vida humana en general, podría explicarnos ¿CUÁLES
SON LOS ANTECEDENTES Y LOGROS DE ESTA CIRUGÍA EN MÉXICO Y EL MUNDO?
La cirugía fetal ha evolucionado a pasos agigantados a la par de la tecnología y las técnicas quirúrgicas, desde sus inicios en el mundo en la década de los 90, hasta lo que hoy se conoce, siendo actualmente el gold estándar de tratamiento en varias patologías, ente ellas el síndrome de transfusión feto fetal (STFF), hernia diafragmática fetal severa, hidrotórax, secuencia de bandas amnióticas, etc. En México no fue la excepción, aunque incluso hoy en día se tiene cierta resistencia a los beneficios de la cirugía fetal al considerarla imposible de realizar o con riesgos muy altos. Sin embargo, siempre la innovación y los cambios de paradigmas producirán este efecto, por lo que cada día la sociedad se encuentra más familiarizada con el concepto, entendiéndolo como un proceso seguro y eficaz para resolver varios problemas fetales.
El siguiente paso es efectuar la cirugía en fetos con otro tipo de defecto del tubo neural, en especial el encefalocele, que es un defecto del cráneo generalmente en la parte posterior de la cabeza, por la cual protruyen meninges y en ocasiones tejido neural. Este tipo de defecto con dimensiones pequeñas podría ser candidato para efectuar la cirugía fetal, ya que el 76% de estos fetos mueren en el primer día de vida y presentan microcefalia, empobreciendo más el pronóstico cognitivo. Debemos hacer hincapié en que el proceso de la cirugía fetal no termina al nacimiento del bebé, ya que es fundamental el neurodesarrollo y la rehabilitación del recién nacido, pues con esto se reduce la necesidad de utilizar aparatos ortopédicos, mejora el desarrollo cognitivo, la función motora y aumenta la probabilidad de caminar sin apoyos.
Referencias:
1. Etchegaray, A., Palma, F., De Rosa, R., Russo, R. D., Beruti, E., Fregonese, R., Allegrotti, H., Musante, G., Cibert, A., Storz, F. C., & Marchionatti, S. (2018). Cirugía fetal de mielomeningocele: Evolución obstétrica y resultados perinatales a corto plazo de una cohorte de 21 casos [Fetal surgery for myelomeningocele: Obstetric evolution and short-term perinatal outcomes of a cohort of 21 cases]. Surgical neurology international, 9(Suppl 4), S73–S84. https://doi.org/10.4103/sni.sni_236_18. Recuperado de: https:// www.ncbi.nlm.nih.gov/pmc/articles/PMC6282175/
2. Toche, N. (08 de marzo de 2017). México, pionero en cirugía fetal de espina bífida. El Economista. Recuperado desde: https:// www.eleconomista.com.mx/arteseideas/Mexico-pionero-en-cirugia-fetal-de-espina-bifida--20170308-0118.html
Entrevista generada por Edición de Clinical Research Insider.
Salud materna en la actualidad, logros y retos médicos

Entrevista al Dr. Juan Manuel Enciso Meraz. Ginécologo y obstetra, cuenta con especialización en Medicina Materno Fetal y en Cirugía Fetal. Cuenta con Certificado Fetal Medicine Foundation y Certificado del Consejo Mexicano de Ginecología y Obstetricia; es miembro de la International Society of Ultrasound in Obstetrics and Gynecology. Ex Jefe de la Unidad de Medicina Fetal CMNO Hospital Ginecología y Obstetricia.
Uno de los objetivos principales de la investigación clínica es la producción de conocimiento generalizable de utilidad. Tiene como propósito resolver las interrogantes sobre las enfermedades que aquejan a la humanidad y pretende solucionar la falta de certezas de un modo responsable y riguroso, con datos de calidad y con respeto por los individuos involucrados en el estudio. Pocos de ellos, sin embargo, son diseñados para abordar preguntas relevantes y de interés para las mujeres embarazadas.1
Dr. Juan Manuel Enciso Meraz, de acuerdo con su amplia experiencia en medicina materno fetal y pensando en las futuras investigaciones que podrían hacerse en el ramo ¿CUÁLES SON LOS BENEFICIOS QUE PODRÍAN OBTENER LAS MUJERES EMBARAZADAS AL ENTRAR A UN ESTUDIO CLÍNICO?
La paciente se beneficia al participar ya que recibirá una mejor atención médica, con exámenes y estudios, en mayor cantidad, calidad y en menor tiempo que en la atención habitual. Otro punto importante es que estas intervenciones habitualmente no generan costos, ya que los centros de investigación y fundaciones son los que absorben los mismos. Además, a mediano y largo plazo existe la posibilidad de que se tengan resultados positivos y que el tratamiento y los beneficios los reciba antes que la población y sin ningún tipo de honorarios. Participar en los estudios también implica un beneficio para la sociedad, ya que es posible que la paciente ayude a otras pacientes a obtener un mejor manejo y con ello mejorar la calidad de vida de la población. Así mismo, al participar se forman grupos de ayuda, los cuales brindan información constante sobre la patología, permiten formar lazos médico-paciente y paciente-paciente más estrechos, permitiendo un apoyo emocional mayor.
Un estudio importante que podría citar es el llamado MOMS (Management of Myelomeningocele Study), efectuado en el año 2011, en el cual, a las pacientes embarazadas con un bebé portador de un defecto de la columna, la cual se encuentra abierta, se les invitó a participar para poder efectuar la cirugía intrauterina, o bien, efectuar la cirugía una vez nacido el bebé. El estudio tuvo tan buenos resultados con la cirugía fetal, que el mismo tuvo que ser parado, ya que el beneficio era tan grande que éticamente no era posible continuar operando el defecto hasta el nacimiento. Estableciendo así un cambio en el paradigma del tratamiento de los fetos con mielomeningocele, delineando la cirugía fetal como el gold estándar en el manejo de esta patología.
En el mismo sentido, ¿CUÁLES SON LOS ASPECTOS ÉTICOS QUE INTERVIENEN EN LOS ESTUDIOS CLÍNICOS EN EMBARAZADAS?, ¿QUÉ DEBERÍAN CONOCER LAS PARTICIPANTES ANTES DE ENTRAR A UNO?
Siempre, antes de iniciar un protocolo de investigación, se cuenta con un comité de ética que ha dado su aprobación para poder iniciar con el estudio. Eso significa que a un grupo conformado por varias personas de diferentes especialidades e incluso de diferentes profesiones, se le ha expuesto por parte de los investigadores los beneficios, riesgos y todo el contexto teórico, como son: los resultados en modelos en animales, las complicaciones, los efectos adversos, etc. Por medio de esta información el comité es capaz de emitir un juicio. En otras palabras, es imposible iniciar un estudio clínico sin la aprobación de dicho comité de ética.
Siempre que una paciente participa en un protocolo se le entrega un documento, en el cual se le informa los posibles beneficios, así como los efectos adversos, riesgos, formas de manejo, intervenciones e, incluso, se le señala si será necesario que la paciente permanezca cerca de la unidad de atención. Es importante aclarar que la paciente en cualquier momento del estudio pude rechazar formar parte de este, y que siempre tendrá un médico responsable de su atención, así como también se le proporciona el teléfono del mismo.
Después de haber brindado atención a un sinfín de pacientes en estado de gestación, ¿CUÁLES SON LOS FÁRMACOS O TRATAMIENTOS QUE RECOMIENDA PARA EL BUEN DESARROLLO DE LOS BEBÉS DURANTE EL EMBARAZO?
La Organización Mundial de la Salud recomienda el uso de Ácido fólico .4 mg desde tres meses antes de la concepción, ya que previene los defectos del tubo neural, así como agregar de 30 a 60 mg de hierro elemental una vez establecido el embarazo para prevenir peso bajo, prematurez, anemia materna e incluso sepsis. Cabe recalcar que se debe suspender inmediatamente el consumo de alcohol, ya que no existe una cantidad “segura”, puesto que puede ocasionar neurotoxicidad y con ello un menor rendimiento intelectual y motor. Las pacientes que son hipertensas crónicas o que presentan epilepsia deben consultar con su médico el cambio de medicamentos que se consideran seguros durante la gestación.
Como es bien sabido, todos los embarazos implican algunos riesgos en la salud, sin embargo, ¿EXISTEN ENFERMEDADES ASOCIADAS DIRECTAMENTE AL EMBARAZO MAL CONDUCIDO?
Es importante la consulta prenatal, la cual proporciona tiempo para corregir trastornos maternos previos o incluso para poder cambiar fármacos más seguros durante la gestación. La atención obstétrica se individualiza en cada caso, puesto que existen normas nacionales e internacionales que dictan las semanas a las cuales se deberá revisar a las pacientes para tener un mejor desenlace materno y perinatal. Es importante la realización de la revisión estructural por parte del médico materno fetal. Estas revisiones se efectúan de la semana 11 a la 14, después de la 18 a la 24 y finalmente en el tercer trimestre. La revisión del nivel II o estructural permite el diagnóstico de malformaciones, deformaciones, disrupciones, secuencias, asociaciones, así como establecer el riesgo para alteraciones cromosómicas como el síndrome de Down, prematurez y para preeclampsia. En caso de tener riesgo de alteraciones cromosómicas, se establecerá de manera conjunta con la paciente los procedimientos invasivos o no invasivos para tener la certeza del diagnóstico. En el caso de encontrar un defecto en la estructura, se establecerá un plan de manejo, pronóstico y, en algunos casos, la cirugía fetal. De esta manera se puede ofrecer una atención integral, minimizando los riesgos maternos y/o fetales.
Recordando la tragedia de la talidomida, ocurrida a finales de los años 50 del siglo pasado, donde más de 10,000 bebés de madres que consumieron dicho medicamento durante el embarazo nacieron con severas malformaciones irreversibles, ¿QUÉ MEDIDAS SE HAN IMPLEMENTADO EN EL MUNDO DE LA INVESTIGACIÓN CLÍNICA PARA EVITAR DESGRACIAS SIMILARES?
La talidomida fue un medicamento empleado para la náuseas que ocasionó un gran número de malformaciones (focomelia). A partir de este lamentable suceso, se efectuaron reformas a las pruebas clínicas de medicamentos, las cuales imponen límites estrictos para la pruebas y distribución de medicamentos, estableciendo que la eficacia debe ser establecida antes que su comercialización. Existen diferentes organizaciones, como la FDA (Administración
de Alimentos y Medicamentos en Estados Unidos) y la COFEPRIS (Comisión Federal para la Protección contra Riesgos Sanitarios en México) las cuales, junto con los responsables de la salud pública, garantizan la seguridad y eficacia en medicamentos, productos biológicos, dispositivos médicos, abastecimiento de alimentos, cosméticos, suplementos dietéticos y productos de emisores de radiación.
¿CUÁL ES EL MAYOR RETO QUE ENFRENTAN ACTUALMENTE LOS MÉDICOS Y RESPONSABLES SANITARIOS EN TORNO A LA MATERNIDAD Y LA SALUD PÚBLICA?
Sin lugar a dudas el tema es el COVID-19, ya que actualmente2 en México es la principal causa de muerte materna, superando a la preeclampsia y la hemorragia obstétrica, las cuales han sido las principales causas de muerte antes de la pandemia. Esto representa un gran esfuerzo de las instituciones para poder otorgar una atención adecuada y en tiempo ideal para evitar complicaciones. Sin embargo, por la naturaleza de la epidemia será necesario plantear la vacunación a las gestantes en cuanto se tenga más información sobre seguridad de la misma, ya que sin lugar a dudas las gestantes son un grupo de riesgo.
Dada la prevalencia de obesidad y su asociación a trastornos hipertensivos del embarazo y diabetes gestacional, es necesario efectuar las medidas necesarias para disminuir las probabilidades de presentar dichas patologías que confieren un riesgo elevado de un desenlace no favorable. Entre ellas, cambiar el concepto de dieta tradicional basado en altos contenidos de carbohidratos, fomentar el ejercicio rutinario y llevar un control prenatal universal adecuado, para poder identificar madres con riesgo de preeclampsia e iniciar el tratamiento y seguimiento oportuno, así como identificar a los fetos con riesgo de cromosomopatías, prematurez, alteración en el crecimiento, malformaciones y, en estas últimas, poder efectuar en algunas ocasiones un tratamiento intrauterino, o bien, llevar a la madre y al feto en las condiciones óptimas para un nacimiento seguro.
Para finalizar, ¿CUÁLES HAN SIDO ALGUNOS DE LOS AVANCES MÁS SIGNIFICATIVOS EN LA HISTORIA DE LA MEDICINA MODERNA SOBRE LA INVESTIGACIÓN CLÍNICA Y LA SALUD MATERNA?
Son varios los eventos que han cambiado el manejo en la medicina fetal; antes a las madres con hemotipo RH negativo que ya tenían anticuerpos contra el tipo de sangre fetal positivo, se les extraía líquido amniótico por medio de una punción abdominal para poder valorar el grado de anemia. Actualmente el diagnóstico se realiza a través de una prueba no invasiva, la cual se efectúa por ultrasonido en una modalidad descrita como doppler de la arteria cerebral media en el feto, lo que permite conocer con gran precisión si el feto presenta una anemia.
Otro gran avance es la cirugía fetal, la cual permite mejorar el pronóstico en varias malformaciones y la calidad de vida. Un ejemplo de ello es la separación de las placentas por medio de láser en la transfusión feto fetal, patología caracterizada por compartir la circulación placentaria en un embarazo gemelar, lo cual mejora significativamente la probabilidad de vida de ambos fetos y de no tener secuelas neurológicas.
1. Salmún, D. (2019). Investigación clínica en el embarazo: un llamado a participar en el cambio de paradigma – Parte l. Revista del Hospital Materno Infantil Ramón Sardá. 2(4). Recuperado desde: http://www.sarda.org.ar/images/2019/2019-2_1_Editorial.pdf 2. Al 25 dejunio de 2021.
Entrevista generada por Edición de Clinical Research Insider.